Le Guide Essentiel de la
(Péri)Ménopause
Un guide médical validé pour traverser la (péri)ménopause avec confiance
Table des matières
Le guide essentiel de la (péri)ménopause: pour qui, et pour quoi ?
Ce guide offre une synthèse complète sur la périménopause et la ménopause, élaborée par l'équipe de MenoClinic et validée par notre comité médical. Il rassemble les connaissances les plus récentes, issues des recommandations internationales (NAMS, IMS, BMS) et françaises (CNGOF, GEMVI), pour offrir une information fiable, claire et structurée.
Son objectif est de vous permettre de comprendre les mécanismes hormonaux à l'œuvre, d'identifier les symptômes, d’anticiper les différentes phases de cette transition, et d’explorer les options de prise en charge - médicales, non hormonales et préventives.
Votre corps en transition
Décryptez la biologie de la périménopause et de la ménopause, et comprenez les changements hormonaux qui s'opèrent.
Les phases de la ménopause
Explorez les différentes étapes, de la périménopause précoce à la post ménopause avancée, pour mieux anticiper.
Gérer les symptômes
Reprenez le contrôle en identifiant et en comprenant vos symptômes, du syndrome génito-urinaire aux autres manifestations.
Les solutions thérapeutiques
Découvrez les approches, incluant la THM, les thérapies non hormonales et complémentaires, pour un accompagnement adapté.
Mode de vie et bien-être
Adoptez les modifications essentielles du mode de vie, incluant sport et arrêt du tabac, dès la périménopause.
Savoir quand consulter
Apprenez à reconnaître les signes qui nécessitent l'avis d'un professionnel pour une prise en charge optimale.
1. La (péri)ménopause et sa biologie: votre corps en transition
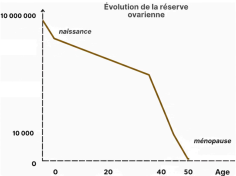
Vos ovaires, les premiers organes à vieillir
Vos ovaires possèdent dès la naissance une "réserve" de follicules (vos futurs ovules). Cette réserve diminue naturellement au fil des années.
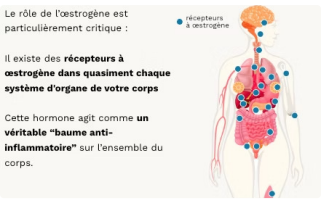
Or vos ovaires produisent presque toutes les hormones féminines essentielles : l’oestrogène et la progestérone. Ces hormones ne servent pas seulement à réguler vos cycles ou à permettre une grossesse - elles agissent dans tous les systèmes d'organe de votre corps :
Le saviez-vous?
Quand la réserve ovarienne s'épuise : la carence en oestrogènes
Lorsque votre réserve de follicules diminue, la production hormonale chute aussi
C’est ce déclin hormonal progressif qui explique les symptômes de la (péri)ménopause : bouffées de chaleur, troubles du sommeil, sécheresse intime, variations d’humeur & mais aussi les risques “silencieux” à plus long terme qui y sont associés, comme l'ostéoporose ou les maladies cardiovasculaires.
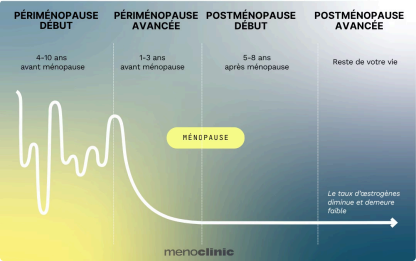
2. Les phases de la transition ménopausique
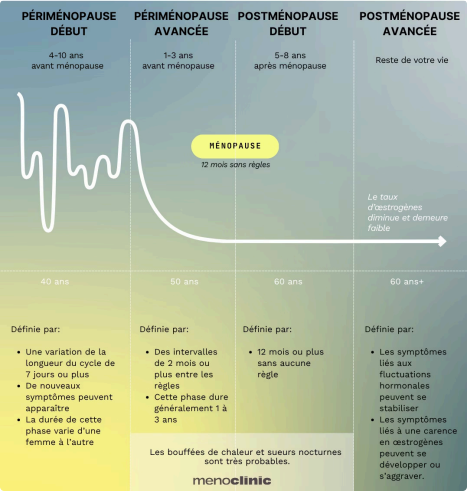
La transition ménopausique est un processus progressif qui s9étend sur plusieurs années. Elle se décompose en quatre grandes étapes, débutant parfois jusqu'à 10 ans avant la ménopause et se prolongeant tout au long de la vie.
PHASES DE LA TRANSITION MÉNOPAUSIQUE
Le début de la périménopause
Entre 4 et 10 ans avant la ménopause
Ce qui se passe
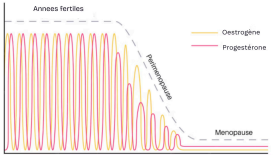
Vos ovaires fonctionnent encore, mais de façon erratique. Le cerveau essaie de les pousser à libérer un ovule - mais comme notre réserve ovarienne est faible, et nos ovules de moins bonne qualité, notre réponse hormonale (oestrogènes et progestérone) est chaotique. La progestérone chute en premier, tandis que les estrogènes fluctuent de façon imprévisible. Ce déséquilibre hormonal, souvent qualifié de “zone de chaos”, perturbe l'ensemble des systèmes du corps - sommeil, humeur, température, cycles menstruels.
Symptômes prévalents
Beaucoup de femmes décrivent une impression de “ne plus se reconnaître”. Les symptômes sont souvent neuro-hormonaux (dû aux fluctuations chaotiques des hormones) comme:
cycles plus courts (parfois plus de 7 jours) ou imprévisibles, syndrome prémenstruel (PMS) accentué ;
anxiété, irritabilité, hypersensibilité ;
sommeil léger ou fragmenté ;
difficulté à se concentrer, “brouillard mental”.
Ce qui change en profondeur
Sous l'effet de la chute de l'oestrogène, l'équilibre inflammatoire se modifie ; le métabolisme devient moins stable, la densité osseuse commence à diminuer doucement
Ce que l’on fait à ce stade
C'est le moment idéal pour poser les bases d'une prise en charge proactive. Un premier bilan clinique (et parfois hormonal) permet de confirmer l'entrée en périménopause et d'identifier les facteurs de risque individuels. Selon les besoins, plusieurs leviers peuvent être activés :
Approche non médicamenteuse : hygiène de vie adaptée (sommeil, activité physique, alimentation), gestion du stress, supplémentation ciblée (magnésium, vitamine D, oméga-3).
Soutien neurocognitif : thérapies cognitivo-comportementales (TCC), relaxation, hypnose, pour atténuer les symptômes anxieux ou le brouillard mental.
Micro-ajustements hormonaux : dans certains cas, une progestérone micronisée ou un traitement local peut être proposé pour soulager des symptômes cycliques ou troubles du sommeil.
L’objectif : stabiliser cette phase de transition, soulager les premiers symptômes, et prévenir une aggravation à mesure que la carence hormonale s’installe.
La périménopause avancée
1 à 3 ans avant la ménopause
Ce qui se passe
La réserve ovarienne s’épuise : les cycles deviennent rares (plus de 60 jours sans règles), puis disparaissent progressivement. Les taux d'oestrogènes chutent: les montagnes russes d'oestrogène caractéristiques du début de périménopause laissent place à un déclin continu.
Symptômes prévalents
Les symptômes deviennent plus nets et s9apparentent aux signes classiques de la ménopause, le plus souvent:
bouffées de chaleur et sueurs nocturnes
réveils multiples, fatigue chronique
palpitations, céphalées, douleurs articulaires
fluctuations d’humeur, découragement
prise de poids abdominale, ballonnements
Ce qui change en profondeur
La perte osseuse s’accélère, le cholestérol et la glycémie se modifient ; le risque cardiovasculaire commence à se profiler.
Ce que l’on fait à ce stade
C'est le moment optimal pour agir. Un bilan complet oriente la stratégie:
THM (traitement hormonal de la ménopause) à faibles doses pour stabiliser la transition;
ou alternatives non hormonales (TCC, fézolinetant, hygiène de vie renforcée). L’objectif : éviter la bascule brutale en carence complète.
La ménopause
Le jour où vous n'avez pas eu vos règles pendant 12 mois
La ménopause désigne un seul jour
Celui où vous atteignez 12 mois consécutifs sans règles. Ce jour marque la fin de l'activité ovarienne.
L'âge médian de la ménopause en France est de 51 ans
mais il existe une grande variabilité (45-55 ans). Dans certains cas, la ménopause peut survenir plus tôt, naturellement ou à la suite d'un traitement médical (chirurgie, chimiothérapie, radiothérapie, traitements anti-hormonaux). On parle alors de ménopause précoce ou induite, nécessitant une prise en charge spécialisée.
Le début de postménopause
5-8 ans après la ménopause
Ce qui se passe
La carence hormonale en oestrogène est installée et définitive. La production d'oestrogènes chute et se stabilise à un niveau très faible, ce qui entraîne une cascade de modifications physiologiques affectant l'ensemble de nos systèmes d'organes. Cela se traduit par l'apparition ou l'aggravation de symptômes physiologiques visibles, mais aussi par une dégradation silencieuse de notre santé.
Comment vous pouvez le ressentir
Ce sont plus de 70 symptômes (voir en annexe) qui ont été recensés. Ils varient d9une femme a l’autre, mais les plus fréquents sont:
Bouffées de chaleur et sueurs nocturnes persistantes (~75-85% des femmes) Sécheresse vaginale, gêne ou douleur pendant les rapports (~50% des femmes) Fatigue et baisse de motivation
Insomnies
Perte de tonus cutané et musculaire
Ce qui change en profondeur
C'est la période où la perte osseuse et musculaire est la plus rapide : jusqu'à 20 % de la masse osseuse peut disparaître en 5 ans, et 15% de notre masse musculaire. Le système cardiovasculaire devient plus vulnérable : la protection oestrogénique disparaît.
Ce que l'on fait à ce stade
L’accompagnement vise deux objectifs : soulager les symptômes et protéger les organes cibles (os, cœur, cerveau). Le THM, individualisé, reste le traitement de référence (voir traitements ci-dessous).
La postménopause avancée
Le reste de votre vie
Ce qui se passe
Les symptômes s9atténuent progressivement pour la plupart des femmes, mais les conséquences « invisibles » d'une carence hormonale chronique deviennent cruciales. L'absence prolongée d’oestrogènes accélère le vieillissement de la quasi-totalité des organes.
Ce qui change en profondeur
Sarcopénie, ostéoporose, rigidité artérielle et vieillissement cognitif deviennent les enjeux dominants.
Ce que l’on fait à ce stade
L’objectif est une maintenance active :
THM (Traitement Hormonal de la Ménopause) ou traitement local ciblant la sphère génito-urinaire.
Adaptations du mode de vie, devenues essentielles pour contrer le vieillissement accéléré : pratique régulière de la musculation et d’une activité à impact, alimentation anti-inflammatoire (voir liste complète des recommandations ci dessous)
Suivi cardiovasculaire régulier, pour prévenir les effets métaboliques de la carence oestrogénique.
3. Les symptômes de la (péri)ménopause
La réalité des symptômes
On associe souvent la ménopause aux bouffées de chaleur et aux sueurs nocturnes.
Pourtant, la réalité est bien plus vaste et complexe : plus de 70 symptômes différents ont été recensés par la recherche médicale.
Ces symptômes varient considérablement d'une femme à l'autre selon
Sa phase de transition hormonale
L'intensité et la rapidité de la chute hormonale
Son mode de vie
Ses antécédents médicaux et ses facteurs génétiques
Symptômes les + fréquents
Troubles Menstruels
(Périménopause seulement)
Cycles irréguliers (+ courts ou + longs)
Règles abondantes ou hémorragiques
Saignements imprévisibles
Symptômes Psychologiques et Cognitifs
Sentiment de "ne plus se reconnaître"
Fatigue chronique
Anxiété, crises d'angoisse
Irritabilité, sautes d'humeur, instabilité émotionnelle
Baisse de confiance et d'estime de soi
Troubles de mémoire à court terme
Difficultés de concentration, "brouillard mental"
Syndrome génito-urinaire de la ménopause (GSM)
Sécheresse vaginale, atrophie vulvo vaginale
Irritation, démangeaisons, brûlures vulvaires
Douleurs lors des rapports sexuels (dyspareunie)
Saignements post-coïtaux
Infections urinaires à répétition
Urgences urinaires, fréquence urinaire accrue
Incontinence urinaire d'effort
Les conséquences silencieuses à long terme
Au-delà des symptômes visibles et gênants, l'absence durable d'oestrogènes entraîne des transformations profondes et silencieuses qui compromettent votre santé et votre longévité.
Une perte osseuse accélérée, jusqu'à 20% dans les cinq années suivant la ménopause, qui fragilise les os et favorise l'ostéoporose ;
Fonte musculaire (sarcopénie) : diminution d'environ 15 % de la masse musculaire dans les cinq années suivant la ménopause ;
Une augmentation du risque cardiovasculaire, les maladies du cSur devenant la première cause de mortalité chez les femmes ménopausées ;
Une résistance à l'insuline, qui peut évoluer vers un diabète de type 2 ;
Inflammation chronique basse intensité : accélère le vieillissement cellulaire et favorise le développement de pathologies chroniques.
Une augmentation du risque de démence et de la maladie d'Alzheimer
ⓘ Vers 30 ans, il ne reste que 10% de votre réserve ovarienne.
Vers 40 ans, ce chiffre tombe à 3%.
Cerveau
Elles influencent la mémoire, l'humeur, le sommeil, la concentration et la régulation de la température de votre corps
Coeur et vaisseaux sanguins
Elles protègent contre les maladies cardiovasculaires
Métabolisme
Elles contribuent à maintenir un métabolisme stable et une répartition harmonieuse des graisses
Os
Elles maintiennent la densité osseuse, prévenant l'ostéoporose
Peau, cheveux, et articulations
Elles maintiennent l'élasticité et la santé des tissus
Zone génitale & urinaire
Elles soutiennent la lubrification, la souplesse et la résistance aux infections de la zone intime
ⓘ À la ménopause, vos taux d'oestrogènes et de progestérone chutent d’environ 95 % par rapport à vos années fertiles
70
Symptômes de la (péri)ménopause (voir en annexe)
Symptômes Vasomoteurs
(Les plus caractéristiques)
Bouffées de chaleur : 75-85% des femmes, peuvent survenir 20-30 fois par jour, durant en moyenne 7-10 ans
Sueurs nocturnes perturbant gravement le sommeil
Troubles du Sommeil
Difficultés d'endormissement
Réveils nocturnes fréquents
Sommeil non réparateur
Autres symptômes fréquents
Douleurs articulaires et musculaires
Baisse de libido
Prise de poids (~5kg en moyenne a la menopause), redistribution abdominale
Palpitations cardiaques
Migraines ou aggravation de migraines préexistantes
4. Les solutions: prendre soin de votre santé
Il n'y a pas de fatalité. De nombreuses options de traitement existent pour soulager vos symptômes et protéger votre santé à long terme.
Pour celles qui présentent des symptômes, il existe un large éventail d'options de traitement, notamment:
Traitement Hormonal de la Ménopause (THM) : le traitement de référence
Thérapies non hormonales : pour celles qui ne peuvent pas ou ne souhaitent pas prendre d'hormones
Modifications du mode de vie : nutrition et exercice (indispensables pour toutes)
Thérapies complémentaires : TCC, acupuncture, hypnothérapie
Le Traitement Hormonal de la Ménopause (THM) : le traitement de référence
Qu'est ce que le THM ?
Le THM est le traitement médical de référence pour soulager les symptômes de la ménopause (bouffées de chaleur, troubles du sommeil, sécheresse intime, troubles de l'humeur) et prévenir les effets à long terme de la carence oestrogénique, notamment l’ostéoporose, les pathologies cardiovasculaires et le déclin cognitif. Il consiste à administrer de faibles doses d'hormones bio identiques, identiques à celles naturellement produites par les ovaires.
Ce traitement est recommandé - en l'absence de contre-indication - par l'ensemble des sociétés savantes françaises et internationales (CNGOF, GEMVI, NAMS, IMS, BMS), lorsqu'il est débuté dans la “fenêtre d'opportunité” (dans les 10 ans suivant la ménopause ou avant 60 ans). Il existe sous plusieurs formes (gel, patch, comprimé, capsule vaginale), et son ajustement est personnalisé selon les antécédents et symptômes de chaque femme.
Bénéfices prouvés du THM
Lorsqu'il est prescrit dans la “fenêtre d'opportunité” (dans les 10 ans suivant la ménopause ou avant 60 ans), le THM présente des bénéfices démontrés qui incluent une réduction marquée des symptômes vasomoteurs, une amélioration du sommeil et de la qualité de vie, une prévention de la perte osseuse, une réduction du risque d'infarctus et de mortalité, ainsi qu9une diminution globale de la morbi-mortalité toutes causes confondues.
L'approche médicale du THM
Le THM reste un traitement médical complexe, qui nécessite une évaluation personnalisée. C’est pour cela que nous avons conçu un guide complet, “THM 101”, qui explore :
ce qu’est le THM,
ses bénéfices démontrés à court et à long terme,
ses risques,
l’importance d’une approche personnalisée du traitement.
~ LE TÉLÉCHARGER ICI
Les thérapies non hormonales
Antagonistes des récepteurs NK3 (fézolinetant)
Le fézolinetant appartient à une nouvelle classe thérapeutique spécifiquement développée pour traiter les symptômes vasomoteurs (bouffées de chaleur, sueurs nocturnes). Sans action hormonale, il représente une avancée importante dans la prise en charge des femmes ne pouvant pas bénéficier d'un THM. Ce traitement est soumis à prescription médicale et nécessite une surveillance médicale régulière.
Autres traitements possibles (hors AMM)
Certains antidépresseurs (ISRS, IRSNa) ou anxiolytiques peuvent être prescrits pour atténuer les bouffées de chaleur, notamment en cas de contre-indication au THM. Ils agissent sur les neurotransmetteurs cérébraux impliqués dans la régulation de la température et de l'humeur. Leur efficacité est modérée, avec une réduction moyenne de 50 à 60 % des symptômes vasomoteurs.
Ils peuvent également aider à soulager certains troubles neurocognitifs fréquemment observés en périménopause, comme l’irritabilité, l'anxiété ou les troubles de la concentration. Leur utilisation dans ce contexte est dite hors AMM (hors indication officielle). Ces traitements n'apportent pas de bénéfice préventif à long terme (os, coeur, cerveau), et peuvent entraîner des effets secondaires notables.
La Thérapie Cognitivo-Comportementale (TCC)
Les études montrent que la TCC permet de réduire d'environ 50% la gêne ressentie liée aux symptômes vasomoteurs, et jusqu'à 40% la fréquence des sueurs nocturnes. Elle améliore aussi le sommeil et la qualité de vie, avec des effets qui peuvent durer plusieurs mois.
Autres thérapies complémentaires
Hypnothérapie clinique : listée par la North American Menopause Society (NAMS) comme option non hormonale possiblement efficace pour atténuer les bouffées de chaleur et améliorer le sommeil.
Sophrologie : cette méthode de relaxation dynamique, combinant respiration, visualisation et détente musculaire, aide à réduire le stress, à améliorer la qualité du sommeil et à mieux gérer les émotions pendant la ménopause.
Kinésithérapie : utile pour soulager les douleurs musculo-squelettiques et prévenir la perte de mobilité, fréquente à la ménopause.
Acupuncture : certaines études suggèrent une amélioration des bouffées de chaleur, des douleurs articulaires et du sommeil, mais la qualité scientifique des données reste variable.
À propos des compléments alimentaires et phytoestrogènes
Bien que l'attrait des compléments et remèdes à base de plantes soit compréhensible, les preuves scientifiques de leur efficacité sont faibles ou inexistantes pour la plupart d'entre eux.
Les compléments ne sont pas soumis aux contrôles réglementaires stricts imposés aux médicaments. La qualité et la concentration en principes actifs peuvent varier considérablement.
Certains compléments peuvent poser des risques pour la santé et interagir avec vos médicaments.
Aucun complément alimentaire ne peut arrêter ou inverser la ménopause
5. Les modifications du mode de vie : indispensables pour toutes, dès la périménopause
La carence hormonale modifie profondément votre métabolisme, votre composition corporelle, votre santé osseuse et cardiovasculaire. Vous ne pouvez plus manger et bouger comme avant.
Les changements de mode de vie ne sont pas optionnels 4 ils sont essentiels pour votre santé et votre longévité, que vous preniez un THM ou non.
Nutrition
La chute des oestrogènes modifie votre métabolisme, installe une inflammation chronique de bas grade, favorise la résistance à l'insuline, la prise de poids abdominale et accélère le vieillissement des os, des muscles et du cœur. Chaque choix alimentaire devient un levier puissant pour contrer ces déséquilibres.
Protocole nutritionnel recommandé
Adopter une alimentation anti-inflammatoire
Privilégiez légumes colorés, fruits frais, légumineuses, céréales complètes, protéines de qualité (poissons, œufs, tofu, légumineuses) et bonnes graisses riches en oméga-3 (huile d'olive, noix, poissons gras).
³ Limitez autant que possible les sucres ajoutés, aliments ultra-transformés, et graisses saturées.
2 Assurer un apport protéique suffisant
Indispensable pour préserver la masse musculaire, soutenir le métabolisme et prévenir la sarcopénie.
3 Réduire la consommation d¾alcool et de caféine
Ces substances entretiennent l'inflammation, aggravent les bouffées de chaleur, les troubles du sommeil et l'anxiété.
© 2025 MenoClinic. Tous droits réservés.
Le saviez-vous? La périménopause est un moment CLÉ
C'est pendant la périménopause, bien avant l'arrêt complet des règles, que les changements s9installent.
Le corps devient plus sensible aux déséquilibres métaboliques et le poids pris à ce moment-là est souvent difficile à perdre par la suite.
C'est donc une fenêtre critique de prévention : ajuster son alimentation, son sommeil et son activité physique dès cette phase permet de limiter les symptômes et de préserver son bien-être futur.
Activité Physique
S9il existait un <médicament miracle= pour ralentir le vieillissement chez la femme, ce serait sans conteste l9activité physique.
À la (péri)ménopause, le corps subit une double vulnérabilité : la fonte musculaire (sarcopénie) et la fragilisation osseuse (ostéopénie/ostéoporose) liées à la chute des oestrogènes.
Mais le sport ne sert pas seulement à compenser la perte de muscle :
1
Il préserve la solidité des os,
2
Protège le cSur et le cerveau,
3
Et agit comme un véritable anti
inflammatoire naturel.
Chez les femmes post-ménopausées inactives, le risque de mortalité toutes causes confondues augmente de près de 50% comparativement à celles qui respectent les recommandations d'activité physique. Le mouvement n'est donc pas un luxe : c'est une thérapie de longévité.
© 2025 MenoClinic. Tous droits réservés.
50%
d'augmentation
du risque de mortalité chez les femmes inactives
Protocole sport recommandé (cumulatif, pas exclusif)
1 Renforcement musculaire
2-3 séances par semaine minimum
Indispensable contre la sarcopénie. Utilisez poids, bandes élastiques : squats, fentes, pompes, tirages, gainage.
2 Exercices à impact
Plusieurs fois par semaine
Sauts, montées de marches, marche rapide en côte, course légère.
Indispensables à la stimulation de la masse osseuse.
3 Cardio modéré (zone 2)
150-300 minutes par semaine
Marche rapide, vélo, natation. Renforce le cœur, réduit l'inflammation, améliore la résistance à l'insuline.
Le saviez-vous?
Tous les sports ne se valent pas ! Le yoga et le Pilates sont excellents pour la souplesse mais ne suffisent pas seuls à compenser les effets de la ménopause sur les muscles et les os.
© 2025 MenoClinic. Tous droits réservés.
Autres habitudes de vie essentielles
Au-delà de l'alimentation et de l'activité physique, certains leviers du quotidien ont un impact majeur sur vos hormones, votre santé cardiovasculaire et votre bien-être global.
1 Arrêt du tabac (fortement recommandé)
Le tabac aggrave l'ensemble des symptômes ménopausiques (bouffées de chaleur, troubles du sommeil, sécheresse vaginale) et accélère la perte osseuse. Il multiplie par deux le risque cardiovasculaire -1ère cause de mortalité chez la femme ménopausée - et favorise le vieillissement cutané et cellulaire
L'arrêt total du tabac est recommandé
2 Gestion du stress
Le stress chronique perturbe l'équilibre hormonal et entretient l'inflammation. Intégrez des pratiques de relaxation régulières :
Méditation ou cohérence cardiaque pour calmer le système nerveux,
Sophrologie, EMDR ou hypnose pour apaiser les émotions et restaurer le sommeil,
Activités de pleine conscience (marche, respiration, nature)
3 Sommeil de qualité
Le sommeil est un régulateur hormonal clé. Il conditionne la gestion du poids, de l' humeur et la santé cardiovasculaire.
Objectif : 7 à 8 heures de sommeil par nuit.
Quelques repères d’hygiène du sommeil :
Heures régulières de coucher,
Chambre fraîche, sombre et sans écrans,
Dîner léger, sans alcool ni caféine après 15h,
Rituel de détente avant le coucher (respiration, lecture, bain tiède).
© 2025 MenoClinic. Tous droits réservés.
6. Savoir quand consulter
Quand consulter un·e spécialiste?
De manière proactive
Consulter précocement permet de distinguer les symptômes liés à la carence Sstrogénique d9autres causes possibles (stress, thyroïde, dépression, carences nutritionnelles) et d'établir une stratégie de prévention personnalisée. Objectifs :
établir un bilan hormonal de base (FSH, estradiol, AMH selon le contexte) ; évaluer les facteurs de risque cardiovasculaire et métabolique ;
dépister une ostéopénie précoce ;
mettre en place des mesures de prévention (activité physique, nutrition, supplémentation, traitement si indiqué).
Symptômes qui altèrent la qualité de vie
Bouffées de chaleur, sueurs nocturnes, troubles du sommeil, irritabilité, anxiété, baisse de libido, douleurs articulaires ou vaginales : ces symptômes traduisent souvent la fluctuation ou la chute des oestrogènes.
Une évaluation clinique et hormonale permet d'objectiver la situation et d'envisager une prise en charge adaptée : traitement hormonal de la ménopause (THM), alternatives non hormonales, ou mesures d'hygiène de vie.
Ménopause induite (chirurgie, chimiothérapie, radiothérapie)
Survient après un traitement entraînant l'arrêt brutal de la fonction ovarienne (ablation des ovaires, chimiothérapie, radiothérapie pelvienne, traitements anti hormonaux).
Conséquences : symptômes intenses et précoces, risque accru d'ostéoporose et de troubles métaboliques.
Une prise en charge spécialisée est indispensable pour adapter le traitement :
THM possible si absence de cancer hormonodépendant, après concertation pluridisciplinaire ;
Sinon, recours à alternatives non hormonales pour soulager les symptômes et protéger la santé osseuse et cardiovasculaire.
© 2025 MenoClinic. Tous droits réservés.
Ménopause avant 45 ans
Une ménopause survenant avant 45 ans doit toujours être évaluée.
" Entre 40 et 45 ans, on parle de ménopause précoce, souvent liée à un vieillissement ovarien accéléré.
" Avant 40 ans, il s’agit d'une insuffisance ovarienne prématurée (IOP), pouvant avoir des causes génétiques, auto-immunes ou idiopathiques.
Ces situations exposent à une carence oestrogénique prolongée, augmentant les risques d'ostéoporose, de troubles métaboliques et cardiovasculaires.
Un traitement hormonal substitutif est recommandé jusqu'à l'âge physiologique de la ménopause (environ 50 ans), sauf contre-indication.
Une surveillance annuelle (tension artérielle, IMC, frottis, mammographie, ostéodensitométrie) est conseillée.
Pour un avis médical sur le THM
Si les symptômes climatériques sont modérés à sévères, il est conseillé de consulter avant 60 ans ou dans les 10 ans suivant la ménopause. Le ou la spécialiste réalise un bilan complet et évalue la balance bénéfice-risque de façon personnalisée.
L'approche individualisée est essentielle : le traitement se construit sur mesure, selon vos besoins, vos antécédents et vos priorités de santé.
En résumé
Une consultation dédiée permet :
d’obtenir un diagnostic différentiel clair,
de documenter les biomarqueurs hormonaux utiles,
d’instaurer un plan de prévention cardio-métabolique et osseux,
et d’améliorer la qualité de vie dès la périménopause.
Chez MenoClinic, nous avons conçu ce guide pour vous aider à comprendre vos symptômes, clarifier vos questions et identifier le moment opportun pour consulter.
Chaque femme vit cette transition différemment 4 notre rôle est de vous accompagner avec écoute, expertise et précision médicale.
80-90%
Efficacité
Réduction des bouffées de chaleur
30%
Réduction
de la mortalité
30%
Réduction
Risque d'infarctus et de mortalité cardiovasculaire
50%
Réduction
Risque d'ostéoporose